

①受診された方は、玄関に置いてある番号札(※)をお取りになって待合室でお待ちください。 午前は8時15分、午後は14時15分に開門いたします。(8月1日より開門時間が変更しております。ご了承ください。)
※ 番号札は午前、午後の開門から、10~15分程度とし、それ以降(受付前に番号札がない場合)は来院順に受付をお願いします。その際は番号札はありません。
②8時15分以降は待合室にてお待ちください。8時30分より受付を開始します。番号をお呼びしますので、呼ばれた番号の方は受付にお越しください。
③受付時、マイナンバーカード(保険証と紐付け済のもの)または保険証を、番号札と一緒にご提示ください。
受給者証や紹介状などをお持ちの場合はご一緒にご提示ください。
④診察、検査、処置は順番にお名前でお呼びします。
リハビリテーション、物理療法の方は受付後リハ室内でお待ちください。
⑤会計の準備が出来ましたらお呼びいたします。
自動釣銭機にて現金またはクレジットカード決済ですべて終了となります。
一部QR決済にも対応しております。受付にお問い合わせください。
尚、診察状況や患者さんの状況に応じ、順番通りに呼ばれない場合がありますことをご了承ください
初めての方または、久しぶりに診察を受ける方は、事前に下記ボタンより問診票をダウンロードして頂きまして、
印刷してご記入頂いた上で受付にご提出ください。受付時間が短縮されますのでご活用ください。
リハビリテーションは、「時間予約制」でご案内いたします。
リハビリテーション実施後に次回の日時を予約する流れとなります。

当院はマイナ受付対応医療機関ですので、マイナンバーカードを保険証として使用することができます。
読み込みエラーの際には従来の保険証にて対応となりますので、当面の間は保険証もご準備をお願いいたします。
受給者証などは従来通り受付にご提示ください。

初回は40分程度お時間をいただき、以下の流れでリハビリを行なっております。
1.問診

2.理学療法評価

3.治療、自主トレーニングの指導

・運動器認定理学療法士
・スポーツ理学療法認定理学療法士
※日本理学療法士協会が認定している資格制度で専門性をより高めていくことを目的とした資格
・中学軟式野球部へのトレーナー活動
・高校ハンドボール部へのトレーナー活動
・社会人フットサルチームへのトレーナー活動
・U-12ミニバスケットボールチームへのメディカルサポート活動
・WBSC U-15ベースボールワールドカップへのメディカルサポート活動
・野球肘検診へのメディカルサポート活動
・全国高校野球選手権大会新潟県大会へのメディカルサポート活動
・BSN杯新潟県高校バスケットボール大会へのメディカルサポート活動
・北信越国民スポーツ大会ハンドボール競技会へのコンディショニングチェック
・U-12、U-15サッカーチームへのコンディショニングチェック
・軟式野球、硬式野球
・サッカー、フットサル
・ハンドボール
・バスケットボール
・ゴルフ
・剣道
・基礎スキー
当院で力を入れている治療です。
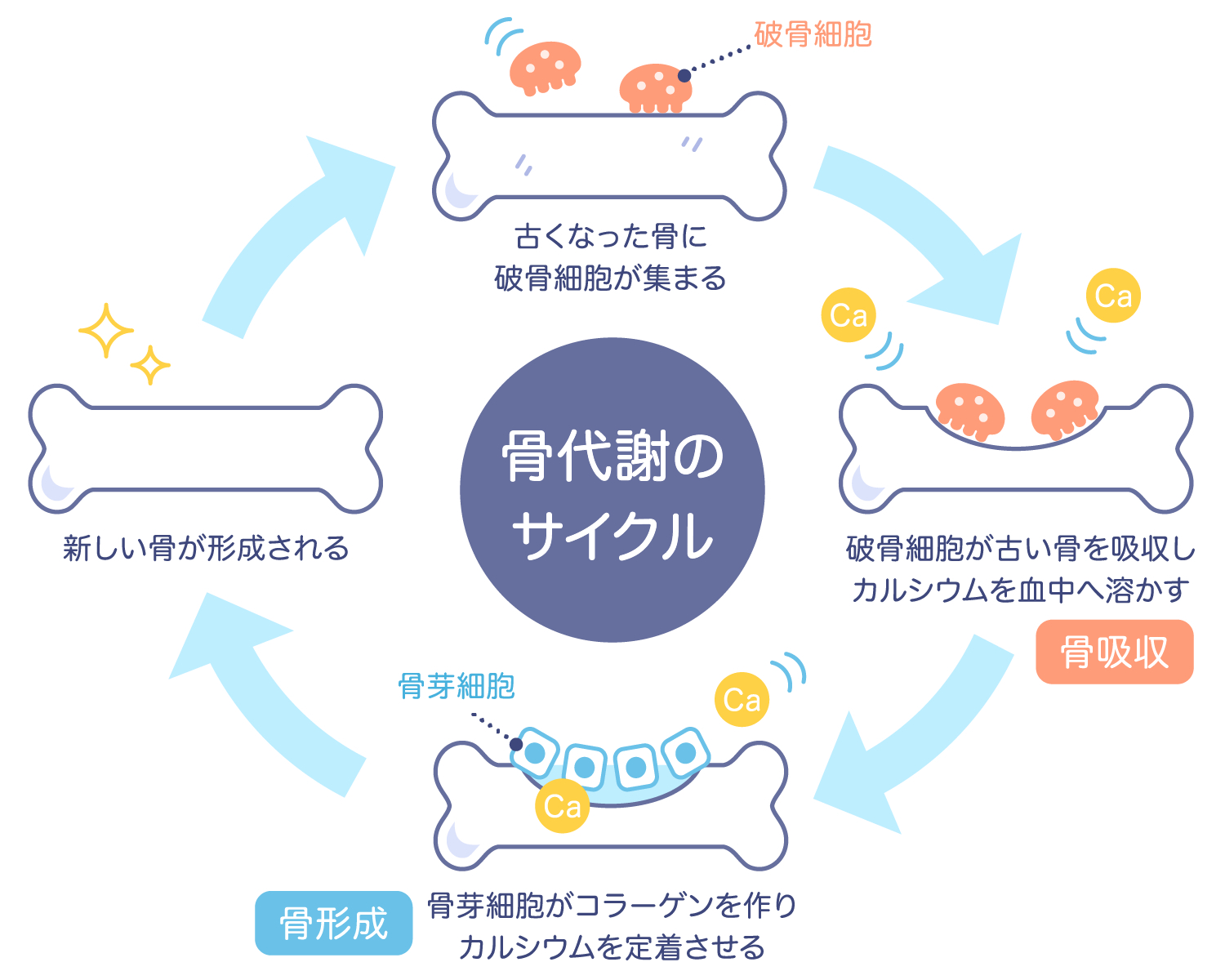
骨は皮膚と同様に毎日「新陳代謝」が行われており、古い骨が壊されて、新しい骨が誕生しています。これを「骨代謝」といいます。
骨代謝では、古くなった骨を溶かしてなくす「破骨細胞」と、新しい骨を生成する「骨芽細胞」が互いに働き、骨を新しい骨に入れ替えています。
私たち体は、1日に約1グラム程度、「古い骨」から「新しい骨」に作り替えられています。体のすべての骨が、新しい骨に入れ替わるには、約3年かかるといわれています。
閉経や加齢が原因で骨吸収と骨形成の働きのバランスが崩れ、骨吸収(骨が溶けること)が骨形成(骨を作ること)を上回ると、徐々に骨密度が低下して骨粗鬆症となり、背骨や大腿骨などが骨折しやすくなる原因になります。
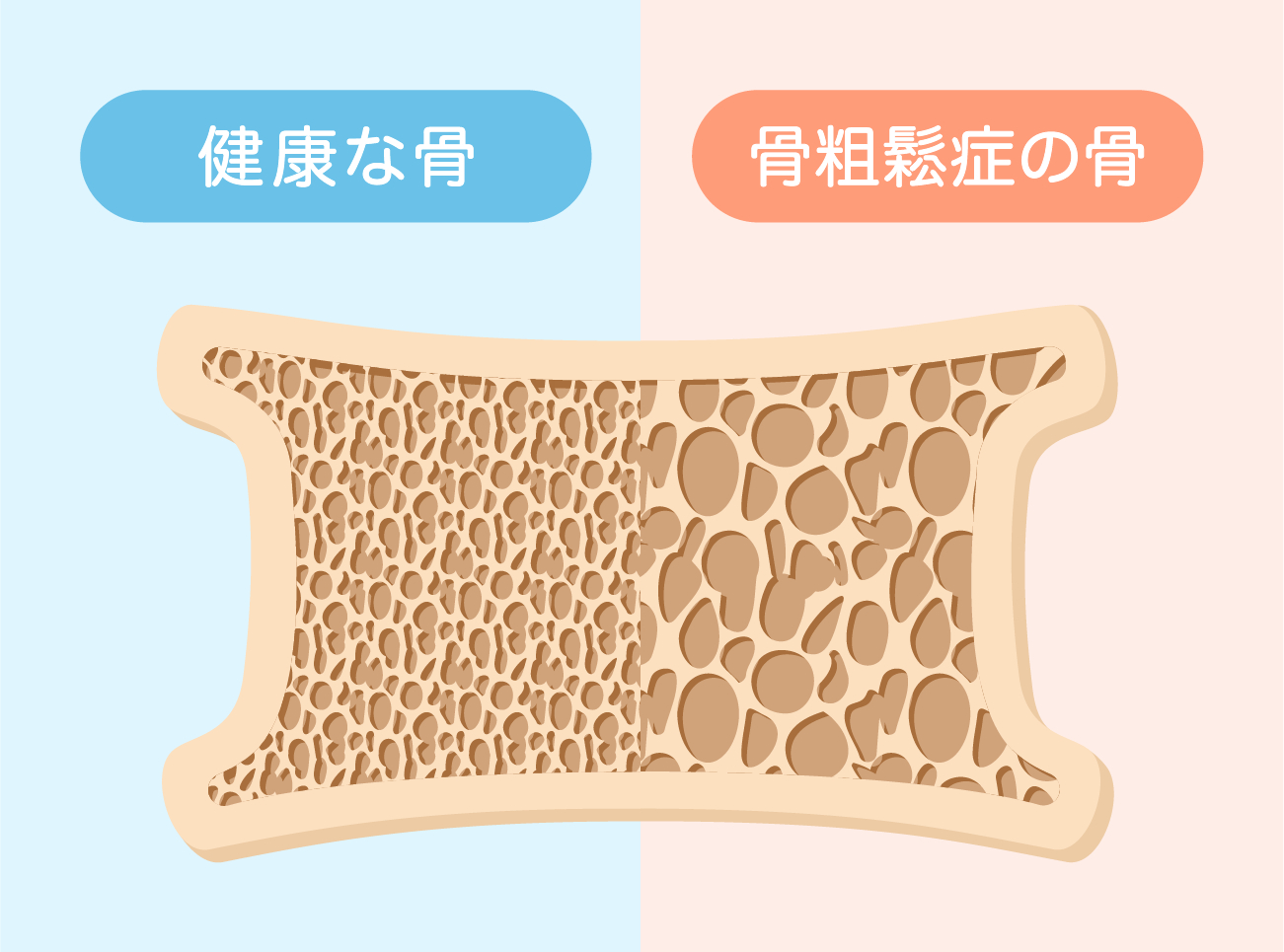
骨粗鬆症には、原因となる明らかな疾患がなく、主に女性ホルモンの低下や加齢によって引き起こされる原発性と、特定の病気(糖尿病、呼吸器疾患、麻痺を伴う疾患)や薬(ステロイドなどのホルモン治療、一部の向精神薬)の影響によって二次的に起こる続発性があります。
多くが原発性といわれ、国内患者数約1,300万人(65歳以上の方の3人に1人)と推計されています。
ただ、痛みなどの症状がないため骨折するまでは治療を受けられない方が大半で治療を受けられている方は200万人しかいません。
いつ骨折してもおかしくない方が治療を受けていないこと、そういった方がある日突然骨折を起こすことが問題になっています。
皆さんの周りでも、不幸にも骨粗鬆症に伴い骨折(大腿骨、脊椎などの脆弱性骨折)した方が毎日のように救急車で搬送されています。
日本では大腿骨近位部骨折だけで年間15万人以上、脊椎圧迫骨折は年間30~100万人と極めて多く、骨粗鬆症による大腿骨近位部骨折で寝たきりになってしまったり、脊椎圧迫骨折で痛みが残ってしまったり、背中が曲がり歩行が困難になった方など困っている方が数多くいらっしゃいます。
骨代謝に女性ホルモンが影響しているため、女性の骨量は閉経後に減少が進みます。そのため、女性は60代から骨粗鬆症になる割合が急激に増えます。

「軽微な外傷で骨折をした」「最近、背中が曲がってきた」「背が縮んだ気がする」「母親、祖母が骨折で治療したことがある」そのような症状や家族歴がある場合は、一度、自分の骨密度を検査することをお勧めします。
骨粗鬆症、骨折の危険因子チェックリスト
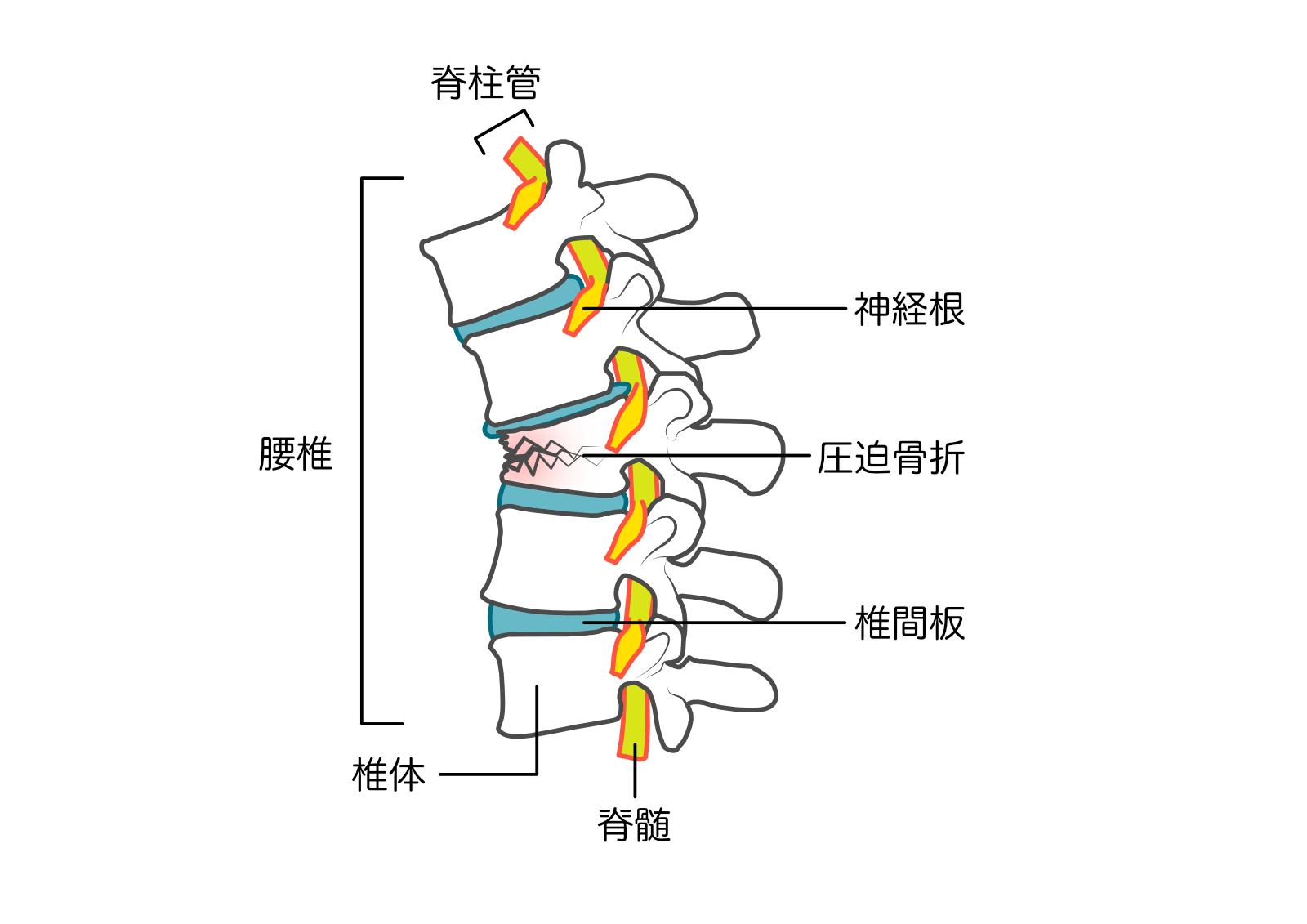
大腿骨近位部骨折 80歳前後からは転倒による、「ももの付け根」の骨折(大腿骨近位部骨折)が急速に増えます。この骨折は入院、手術が必要になるケースが大半です。手術とリハビリをしても骨折前と同じような歩行能力を獲得できる方は少なく、寝たきりのリスクが高まり、肺炎などの合併症から1年以内に死亡に至る割合が増えます。
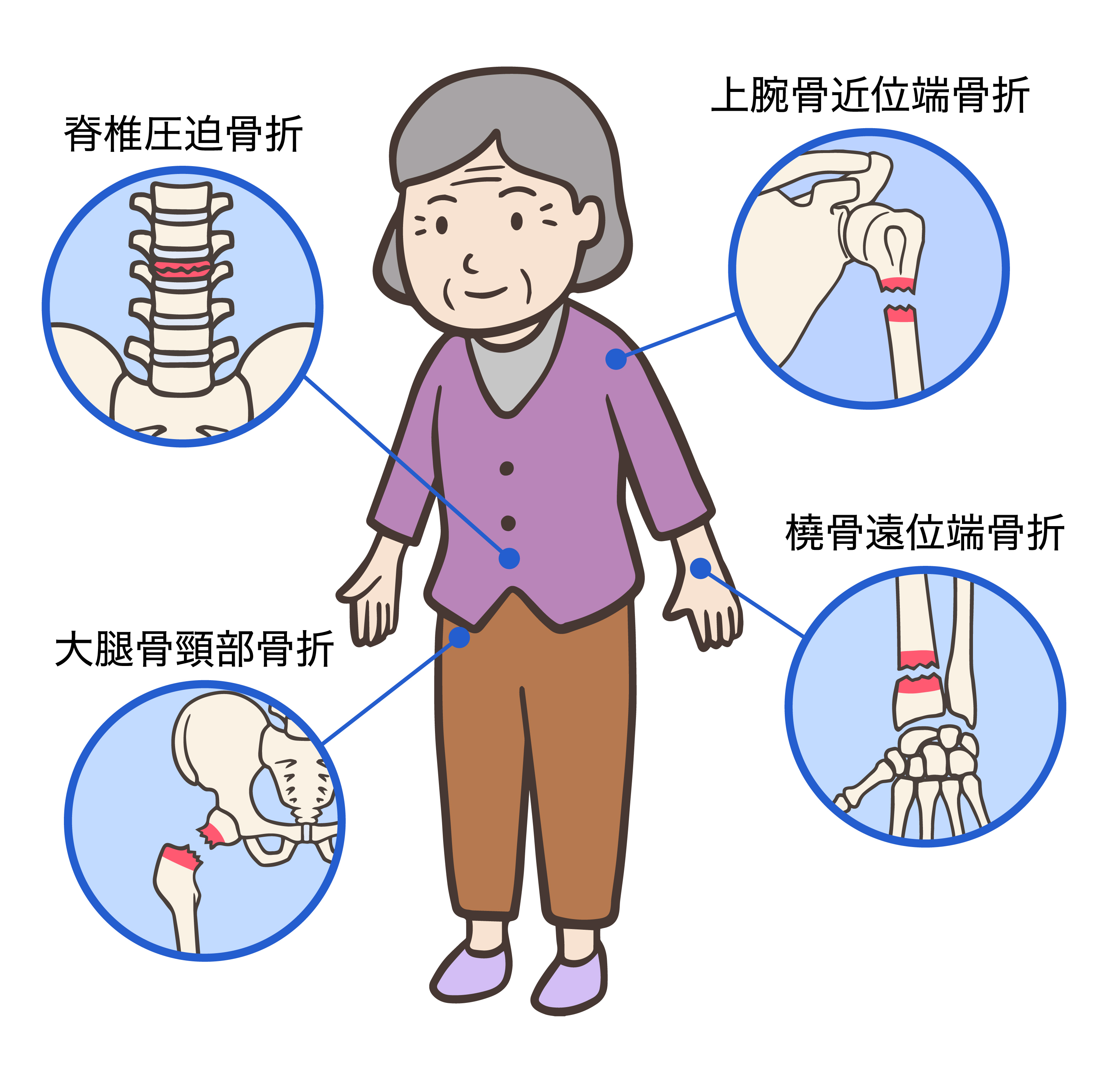
骨折は痛みの問題だけではなく、骨折部位によっては寝たきりや車椅子での生活を余儀なくされたり、姿勢の変化に伴う日常生活動作に支障を起こしたり、内科的な病気の原因になることもあります。
早期に治療を開始することで重大な骨折を防ぐ可能性が高まります。
心配な点がある方は一度骨密度検査および、脊椎のレントゲン検査を受けましょう。
骨折連鎖(こっせつれんさ=ドミノ骨折)について
骨粗鬆症による骨折は、一箇所骨折をすると、続けて他の部位の骨折を起こす可能性が高くなることが知られています。
そのため、1個でも骨折していると周りの骨に負担がかかり、2個、3個と骨折がドミノ倒しのように次々に起こっていきます。
つまり、骨折が進んで、どんどん背中や腰が曲がってしまう可能性が高まるのです。
骨折を繰り返すと?
骨粗鬆症が原因で起こる骨折は、QOL(生活の質)や身体機能に大きく影響します。
先ほど述べたように、1箇所でも骨折していると周りの骨に負担がかかり、さらに骨折しやすくなるのも特徴です。
骨折が進むといっそう体が曲がり歩行困難になり、内臓にも影響するなど生活の質の低下につながります。
骨折を繰り返すたびに健康状態は悪化し、骨折を起こす前の状態に戻すことは難しくなっていきます。
ですから、ひとつでも骨折が起きたら、すぐに骨粗鬆症の治療を開始することが大切です。
最初の骨折を最後の骨折に!~STOP AT ONE~
骨折予防として世界的に掲げられているスローガンで、【最初の骨折を最後の骨折に!~STOP AT ONE~】というのがあります。
もし50代後半のころに初めて手首が折れたときや、60代でたまたま背骨のレントゲンを撮って「いつの間にか骨折」が初めて発見されたときには、骨折連鎖に移行させないためにも最初の脆弱性骨折を最後の骨折にするべく治療が必要です。
そのためには、女性は閉経を迎えたら、男性でも身長が2cm以上低くなった60歳を超えた人は、痛みなどの症状がないあなたも骨粗鬆症かもしれません。特に閉経を迎えた女性、骨折危険度の高い女性、男性は一度検査を受けてみることをお勧めいたします。
診断方法
問診で骨粗鬆症のリスクについて確認し、骨密度測定(D E X法)、腰椎レントゲン検査、血液検査で治療が必要か、どんな治療が必要か(薬の種類)を診断します。
診断基準
骨粗鬆症は、脆弱性骨折(立っている高さでの転倒や軽微な外傷)の有無と骨密度により診断します。
脆弱性骨折がある人で、それが椎体骨折または大腿骨近位部骨折の場合、もしくはその他の脆弱性骨折があり、骨密度がYAMの80%未満の場合、骨粗鬆症と診断します。
脆弱性骨折がない人でも、骨密度がYAMの70%以下または-2.5SD以下であれば骨粗鬆症と診断します。
(YAM:Young Adult Mean:若年成人平均値。腰椎では20~44歳、大腿骨近位部では20~29歳の健康な女性の骨密度平均値を100%として、それに対して何%であるかを比較するための指標)
特に女性では、ホルモンバランスの変化する40歳代後半から急速に骨密度が低下し始め、70歳以降では多くの女性に骨粗鬆症である可能性があると考えられます。
| YAM値 | 診断 | 治療・対策 |
|---|---|---|
| 80%以上 | 正常 | 定期的な骨密度チェック 骨密度が正常でも軽微な外傷(転倒など)で大腿骨頚部骨折あるいは圧迫骨折がある場合は治療の対象 |
| 70%以上~80%未満 | 骨量減少 | 生活習慣(食事、運動) 治療が必要な場合あり (立っている高さからの転倒などで手首、上腕、足首等の骨折がある場合) |
| 70%以下 | 骨粗鬆症 | 治療が必要 |
当院ではホロジック社製の骨密度測定器を用い、腰椎、大腿骨近位部での測定をしています(手術で金属が入っている場合、変形が強い場合はどちらか一方を測定)
外来で時々、「私は踵で骨密度を測定したら大丈夫」「5年前にした時大丈夫」と行ったお話を聞きます。
骨密度測定を手首や踵だけで済ませていませんか?
よりリスクの高い方、心配な方は骨密度測定は腰椎と大腿骨で行いましょう!
骨の強度を規定する要因としては骨密度(骨量)と骨質があり、骨の強度は70%が骨密度、30%は骨質(骨のしなやかさ)に影響されると言われています。
骨質の評価は現状では難しいため、まず骨密度検査を行うことが一般的です。
現在の骨粗鬆症診療ガイドラインでは、DXA法(デキサ法)で測定した脊椎と大腿骨の骨量が重要視されています。
手首の骨(橈骨)や踵の骨は、大腿骨や脊椎と比べて骨折が少なく、骨折した場合の機能低下も比較的少ないと言えます。
骨折して困るのは、寝たきりや歩行障害を起こしやすい、脊椎と大腿骨です。
検診で手首や踵の骨密度を計って正常と判断された方でも、脊椎や大腿骨では低下していることが多いので、手首や踵での骨密度計測は骨粗鬆症診断のスクリーニングとして行われますが、治療効果判定には不向きです。
腰椎・大腿骨を用いたDXA(デキサ)法」にて測定を行い、2カ所の測定値でもっとも低い部位にあわせて、治療判定を行うことが大切です。
女性は閉経を迎えたら、男性も60歳を超えたら1度は検査を受けましょう!
また、腰椎、大腿骨近位の両方で骨密度が70%以上の場合でも、リウマチ、糖尿病などをお持ちの骨折リスクの高い方、大腿骨骨折の家族歴のある方、脆弱性骨折の既往のある方、胸椎・腰椎のレントゲンで椎体(骨折を起こしやすい部分)の骨密度低下が特に疑われる方などでは治療を開始いたします。
(骨密度測定の問題点)
腰椎で骨密度測定を行うと、既に多発の脊椎圧迫骨折を起こしているのにもかかわらず、骨密度は正常または20歳代と同等またはそれ以上の高い測定結果が出ることがあります。
年齢に伴う変形性腰椎症では、腰椎に強い変形や骨硬化があるため本来の骨密度より高い値が出ることがあるからです。そのような場合でも今後の圧迫骨折のリスクのある方には治療を要する場合が多く、治療の開始についてはX線写真での過去の骨折歴などを聴取し決定します。
20歳の頃と比較して2cm以上身長が縮んでいるなどの危険要素があれば、(いつのまにか骨折)を調べるために、脊椎のレントゲンを撮影し、過去の脊椎圧迫骨折の有無をチェックいたします。
若いころより背中が曲がってきている方は「いつの間にか骨折」を疑い骨密度が良好な結果でも治療開始となる事もあります。
治療の開始前に血液検査で「骨代謝マーカー」を検査することは現在の骨粗鬆症の治療には必要不可欠なものです。
血液検査で骨の代謝の異常がわかり、また治療薬の選択に役立ちます。骨が壊れていることを示す骨代謝マーカー(骨吸収マーカー)の高い人は骨密度の低下速度が速いため、骨密度の値にかかわらず、骨折の危険性が高くなっています。
これにより、あなたの骨の状態に最も適した薬剤を選択します。
あとで述べる骨形成促進剤を用いて治療している場合は骨を作る能力を示す骨代謝マーカー(骨形成マーカー)を調べることで、薬剤の治療効果判定を行うことができます。
骨粗鬆症の薬は、他の薬と同様に副作用が起こる可能性もあり、定期的に腎臓の機能や血中のカルシウム濃度なども併せて調べ適切な薬の変更、休薬の必要性を調べます。
当院で行なっている血液検査項目(骨代謝マーカーや治療薬決定のための検査)
| YAM値 | 診断 |
|---|---|
| P1NP(骨形成マーカー) | 骨が作られているかどうかを見る(骨形成)指標 |
| TRAP-5b(骨吸収マーカー) | 骨が壊れているかどうかを見る(骨吸収)指標 |
| ビタミンD | Caの吸収を助けるビタミン 低い場合は補う薬を処方 |
| カルシウム | Caが適正値かどうか調べます 異常があれば骨粗鬆症以外の病気を疑い、薬の変更、休薬 |
| 腎機能(eGFR) | 腎機能が悪いと薬の量を変更したり、場合によっては中止、薬剤の変更を検討 |
治療の目的
骨粗鬆症治療の目的は、骨密度の低下を抑え、あるいは骨密度を増加させ、骨折を防ぐことにあります。
過去に骨折をした方や、家族に骨折がきっかけで車椅子での生活や寝たきりの生活を余儀なくされている方がいる場合「あの痛い思いはしなくない」「骨折した家族の介護は本人も家族も大変だった」など、その予防の意義は理解しやすいです。 ただ、検診やたまたま検査で見つかった場合、痛みや姿勢の変形(腰が曲がる)などの症状が無いので、「本当に治療する必要があるの?」と疑問に思う方もいます。骨粗鬆症は年齢とともに進みます。 骨が弱くなりすぎてからではなかなか薬で骨密度の改善に時間が要し、強い薬が必要となることもあるため、骨折のリスクが高い方は早めの治療開始(骨折予防開始)をお勧めしています。
骨粗鬆症治療の3本柱
食事・運動・薬物療法が骨粗鬆症治療の3本柱です。治療の中心は薬物治療ですが、食事療法や運動療法も平行して行い、骨強度を高めていくことが重要です。
食事療法
日本人はカルシウム、ビタミンD不足と言われています。食事は栄養バランスの良いもので、カルシウムは食品として700~800mg/日以上を目標にし、カルシウムだけでなく、ビタミンDやビタミンKといった骨の形成に役立つ栄養素の摂取も心がけましょう。タンパク質の摂取量が少ないと骨密度低下を助長しますので、意識して取ることも重要です。骨粗鬆症の人が避けるべき食品は特にありませんが、カフェイン、アルコールなどの摂り過ぎには注意しましょう。過量のアルコールは、カルシウムの吸収を妨げたり、尿からのカルシウムの排泄量を増やすことがあります。
運動療法
骨は、運動をして負荷をかけることで骨を作る細胞(骨芽細胞)が活発になり、強くなりより丈夫になります。さらに、筋肉を鍛えることで体をしっかり支えられるようになったり、バランス感覚が良くなったりし、ふらつきが無くなって転倒防止にもつながるため、運動療法は骨粗鬆症の治療に不可決です。食事にも関係する事ですが食事から摂取したビタミンDは紫外線に当たることで活性化されます。 1日20分程度でいいので日に当たる機会を作りましょう。水泳や自転車よりウォーキングが有効ですが腰や膝などに痛みのある方は、医師に相談してから運動を始めてください。
薬物療法
性別や進行度によって使用する薬は様々ですが、薬による治療は検査結果をもとに、患者さん個々の状態に応じて併存疾患や身体状況を考慮して最適な治療薬を選択していきます。
骨粗鬆症治療薬の分類としては、大まかに「骨吸収抑制薬」と「骨形成促進薬」に分けられ、その他に骨密度を上げるために補助的に併用するものも出てきております。
薬の効果には個人差があり、副作用がでることもありますので、外来で定期的な血液検査を行いながら続けていくことが必要です。
前に述べた様に、骨は常に「ふるい骨」を壊し、「あたらしい骨」を作るという骨代謝を繰り返して健康な状態を保っています。
骨代謝を順調に行うためには、「ふるい骨」を壊す「破骨細胞」と「あたらしい骨」を生み出す「骨芽細胞」の働きのバランスが重要です。
骨が壊れすぎたり、新しい骨が作られなくなると骨が弱くなり骨粗鬆症になってしまいます。
特に女性の場合は閉経後にエストロゲンの欠乏により、破骨細胞の活動が増して骨がどんどん壊されるようになり、骨密度が年齢とともに急速に低下していきます(閉経後骨粗鬆症)。
そこで骨が壊れるのを抑える薬が骨粗鬆症治療薬の中でよく使われています。
しかし、もともとスカスカだった骨が壊れるのを抑えても骨密度の上昇には限界があり、またある時期を過ぎると「ふるい骨」が代謝されないために起こる合併症(非定型骨折:通常骨折しにくい箇所が極めてわずかな力で骨折する)も起こりえます。
そこで、「あたらしい骨」をどんどん作る治療薬も開発され、最近では特に重度の骨粗鬆症においてはこの治療法が主流となってきています。
1)骨が壊されるのを防ぐ薬
2)骨の質を高める薬
3)骨の材料になる薬
4)骨を壊してそれ以上に新しい骨を作る薬
5)骨が壊されるのを防ぎつつ新しい骨を作る薬
今は様々な特徴ある治療薬が次々と開発されています。
治療薬の分類
| 薬剤分類 | 特徴 | |
|---|---|---|
| 骨吸収抑制剤(骨が壊れるのを防ぐ薬) | ||
| ビスホスホネート薬 | 骨を壊す細胞の働きを抑えて、骨を壊れにくくします。 定期的な口腔ケアが必要です。(連日、週1回、月1回、年1回等の選択肢があります) |
内服 注射 |
| SERM:サーム | 骨に対して女性ホルモンと同様に作用し、骨吸収が起こりにくくなります。 骨質を改善します。 男性は使えません。 |
内服 注射 |
| デノスマブ(抗RANKL抗体) |
骨の成分を溶かす破骨細胞の働きを抑え、骨を壊れにくくします。 半年に1回使用します。 定期的な口腔ケアが必要です。 低カルシウム血症になることがあり、定期的な採血を行い、ビタミンD3薬やカルシウムの補充を行います。 |
注射 |
| 骨形成促進剤(骨を作る薬) | ||
| テリパラチド・アバロパラチド (副甲状腺ホルモン関連) |
骨の新陳代謝を促し、新たな骨を作る作用があります。 骨折を起こしている方、圧迫骨折(いつの間にか骨折)がみつかった方、骨密度が著しく低い方に使用しています。 週1回通院して注射するタイプ、週に2回自己注射するタイプ、毎日自己注射するタイプがあり、いずれも治療期間は1年半から2年間です。 その後は別の治療を行うことが推奨されています。 |
注射 自己注射 |
| 骨を作りながら骨が壊れるのを防ぐ薬(骨形成促進・骨吸収抑制剤) | ||
| ロモソズマブ (抗スクレロスチン抗体) |
新たな骨を作る作用と、骨が壊れるのを防ぐ作用の2つの働きがあります。 圧迫骨折(いつの間にか骨折)が複数ある方、骨密度が著しく低い方に使用しています。 月に1回の通院で両上腕に注射します。 通院期間は1年間で、その後は別の治療を行うことが推奨されています。 |
注射 |
| そのほかの薬 | ||
| 活性型ビタミンD3薬 |
腸からのカルシウム吸収を助け、骨を強くします。 デノスマブ、ビスホスホネート薬やSERMと併用します。 |
内服 |
| カルシトニン | 骨粗鬆症による腰痛の改善効果があります。 | 注射 |
「骨折の危険性の高い骨粗鬆症」に該当する方では、上記の治療のうち骨を作る薬(骨形成促進剤)を最初に行い、その後骨が壊れるのを防ぐ薬(骨吸収抑制剤)を使用することが推奨されています。
お気軽にご相談ください。
治療しないとどうなるか?
骨粗鬆症では1個でも骨折すると周りの骨に負担がかかり、2個、3個と骨折がドミノ倒しのように次々に起こっていきます。つまり、骨折が進んで、どんどん背中や腰が曲がってしまう可能性が高まるのです(骨折の連鎖)。
骨粗鬆症が原因で起こる骨折は、QOL(生活の質)や身体機能に大きく影響します。特に、大腿骨近位部骨折(ももの付け根の骨折)では、ほとんどの場合手術を行います。手術後は長期間のリハビリが必要で骨折前と同じ歩行能力の獲得が困難になる可能性が高くなります。そのため、介護が必要となった人の10人に1人は骨折・転倒が原因と言われています。
背中が曲がって下を向いて歩くよりも、まっすぐ前を向いて歩き続けたいものです。
超高齢化社会となり健康寿命を延ばすことが重要視されている現代において、骨粗鬆症対策は生活の質を維持するのに大切な事で、お一人お一人の状態や年齢を考慮し、最適な治療薬を選択していくことが重要です。
検査で骨粗鬆症が判明した際には外来にて治療の利点と欠点を相談し、治療を行うか、どんな治療を行うかを決めていきましょう。
骨吸収抑制剤と歯科治療について
骨粗鬆症治療開始前に歯科受診をお願いすることがあります。
骨粗鬆症の治療の中で骨吸収抑制薬は、まれに顎骨壊死という合併症を引き起こすことが知られています。
以前は抜歯などの侵襲的歯科治療を行う際には骨吸収抑制薬を一時的に休薬する対応が多かったのですが、最近では基本的には侵襲的(抜歯や手術など)歯科治療前後の休薬の効果は統一した見解がなく休薬は不要と判断されることが多い様です。
歯科の先生と連携して対応していきます。
骨以外の組織(腱、靭帯、筋肉など)も重要です!
整形外科ではレントゲンによる骨の診断を行ってきました。
例えば足関節を捻って腫れ上がっていても、レントゲンで骨折を認めなければ「骨は大丈夫」という一言で終わってしまいます。
では、腫れの原因は何なのか、靭帯は切れていないのか、というところは深く追求せずに、「腫れているから靭帯が切れているかもしれない」というあいまいな診断に終わっていました。
また、「五十肩」と言われる肩関節周囲の疼痛もレントゲンでは問題がないことがほとんどです。
そのような疾患の診断には当院では超音波検査を用い、靭帯や腱板、筋肉、腱などの軟部組織の評価を行い、より正確な診断を行っております。
また、超音波を用いた「ハイドロリリース(筋膜リリース・Fasciaリリース)」も行っております。
腰や首、肩周囲の固くなって痛みの原因となっている筋膜組織の間に薬液を注入し、これを緩め、滑りを良くして痛みを取る、という治療法です。
エコーを用いた正確な注射も可能です。
「ハイドロリリース」とは超音波装置を用いて筋膜、神経を確認し、生理食塩水や局所麻酔剤を筋膜の間や神経周囲に注入することにより、鎮痛効果に加えて筋膜の伸展性や滑走性を改善させ、痛みを軽減させる新しい治療法です。
超音波装置を用いることで注射の部位を直接確認できるため、安全に、確実に、高い再現性をもって治療することが可能です。
慢性の肩こり、50肩、頸部痛を始め、急性の頸部痛(いわゆる寝違え)や急性腰痛(ぎっくり腰)などにも効果があります。
効果は患者さんによりさまざまですが、半日~1カ月程度効果が持続すること多いです。

急性期から慢性期の痛みに対し、頸椎、腰椎牽引器、低周波治療、干渉波、レーザー治療、超音波治療を行います。
ショックマスター 圧力波治療器
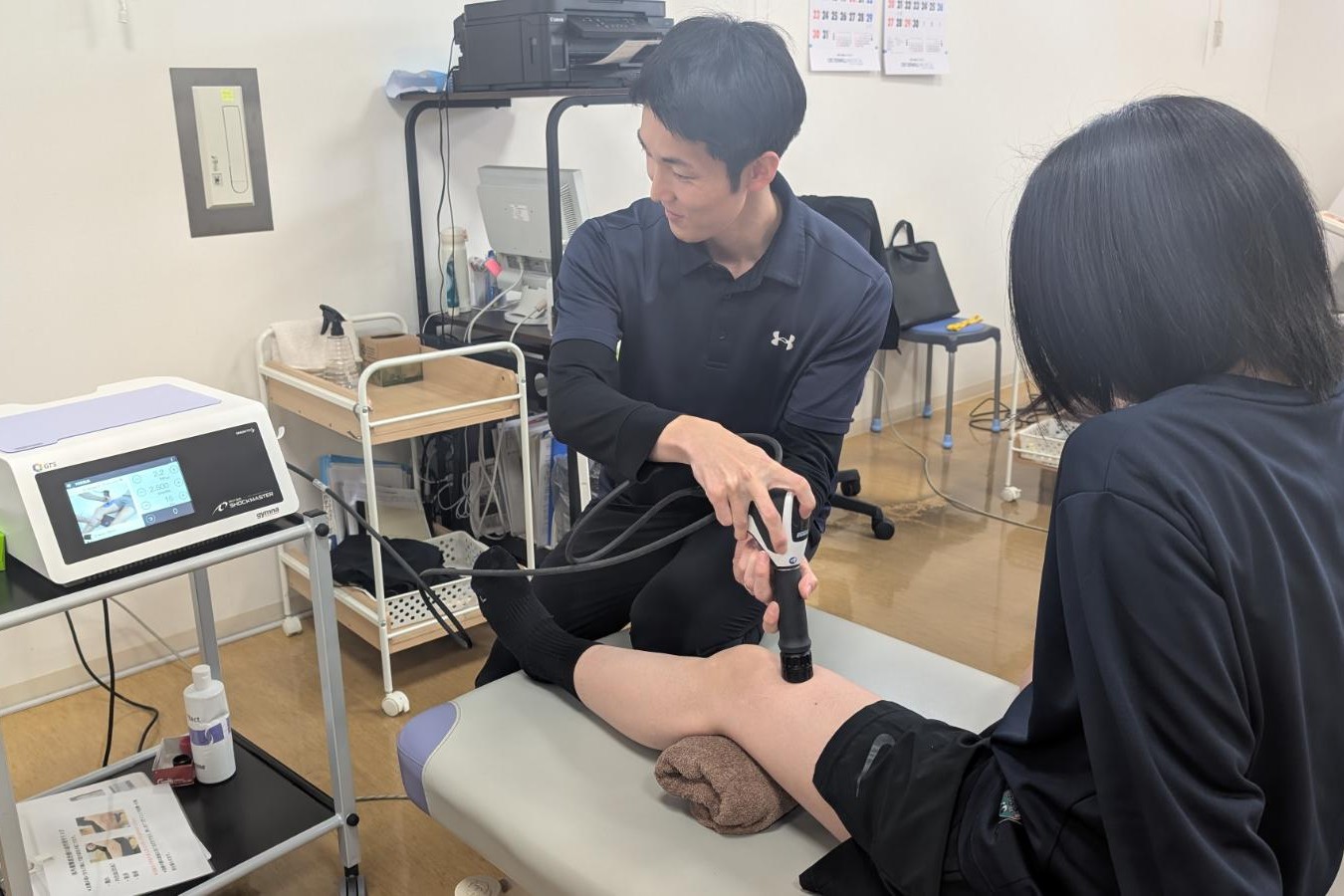
体外衝撃波治療とは、衝撃波を患部に照射する整形外科では最新の治療法です。
日本では泌尿器科領域において、腎臓・尿管結石の破砕を行うために使われることが有名で、この技術を整形外科的に応用したものです。
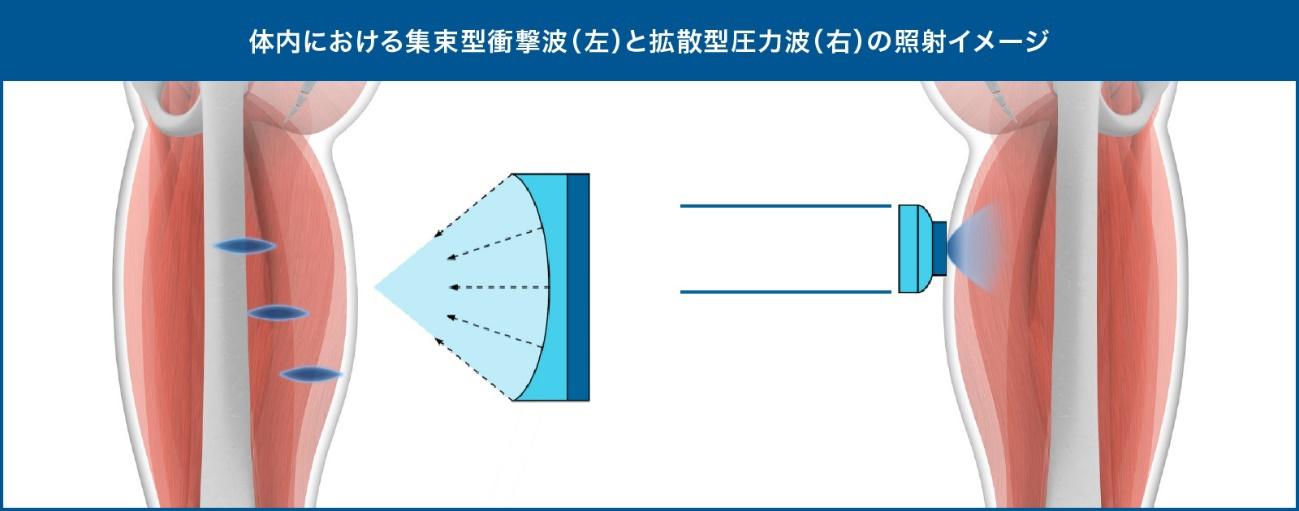
<体外衝撃波の種類>
体外衝撃波による治療方法には、「集束型衝撃波」と「拡散型圧力波の2種類があります。 当院で導入した「集束型体外衝撃波は、特定の部位と深さに衝撃波を集中させることができ、患部にピンポイントでアプローチできる機種です。
<体外衝撃波治療の特徴>
1.皮膚に衝撃波を当てるだけですので、少し痛みを伴いますが、身体に負担をかけずに、痛みを緩和させることが可能です。
2.ドーピング検査のためステロイドの注射ができない選手、妊娠中や産後のママさん、糖尿病がありステロイドの注射ができない患者さんにも使用できる治療法です。
3.当院で導入する「集束型体外衝撃波」は、衝撃波を患部に集中して照射することができ、優れた即時除痛効果があります。
4.最新の論文で骨折の治癒促進や離断性骨軟骨炎に対して有効性が報告されています。
(参考;日本運動器SHOCK WAVE研究会HP)
<体外衝撃波の効果>
・痛みを軽減(患部の自由神経終末の減少)
・炎症を軽減
・血流改善
・組織修復促進
・骨形成の促進
<対象疾患>
現時点で日本国内では、6か月以上治療してもよくならない難治性の足底腱膜炎のみ保険治療となっております。
当院では、保険適応以外の疾患にも、新しい治療の選択肢として、集束型体外衝撃波の治療を行っております。
足底腱膜炎(6ヶ月以上続く難治性の症例のみ、保険適応)
アキレス腱炎
外脛骨障害
種子骨炎
足関節インピンジメント症候群
膝蓋腱炎
オスグッド病
変形性膝関節症
野球肘(上腕骨小頭離断整骨軟骨炎)
テニス肘(上腕骨外側上顆炎)
ゴルフ肘(上腕骨内側上顆炎)
ばね指、屈筋腱腱鞘炎
ドゥケルバン腱鞘炎
CM関節症
手関節TFCC損傷
へバーデン結節、ブシャール結節
骨折後の偽関節(癒合不全)
各部位の疲労骨折
<治療の実際について>
治療部位を超音波で確認し衝撃波の照射を開始します。1回の治療時間は約15〜20分くらいです。
1回の衝撃波照射で効果の高い患者さんもいらっしゃいますが、一定期間(1~3週間)間隔をあけ、2、3回の衝撃波照射を行うことにより、効果が上がる場合も多いと報告されています。さらに複数回衝撃波照射を行う場合もあります。
衝撃波照射中はツンツンと痛みがあります。衝撃波の出力を調整し、我慢のできる範囲で最大の強さで照射します。
疾患により、また患部の状態により、効果は違いますが、報告と経験より60%~80%の患者さんに効果があります。
当院では、体外衝撃波のみの治療だけではなく、理学療法との組み合わせで、更なる効果を目指しております
<治療費用>
難治性足底腱膜炎の場合(保険診療)
6か月以上の保存療法(投薬、理学療法、インソールなどの治療)にもかかわらず痛みが改善しない患者さんが対象
5,000点(一連の治療で3回程度の治療の合計)
3割の方の自己負担;15,000円
1割の方の自己負担;5,000円
※初診料、再診料、理学療法や検査の費用は別途かかります
それ以外の対象疾患の場合(自費診療)
初回施行 ;6,000円(消費税別)
2回目以降;4,000円(消費税別)
※学生割引制度もあります
初回 4,000円(消費税別)
2回目以降 3,000円(消費税別)
<体外衝撃波の問題点>
1.照射中の痛み
患部に照射すると痛みを感じます。我慢できる範囲の照射強度でできるだけ強く照射するとより有効性が高まります。
スタッフが痛みを確認しながら施術しますので、ご安心ください。
2.副作用(発赤・内出血・腫れ)を伴うことがある
治療部位に赤みや腫れ、血腫、点状出血等が一時的に出現することがありますが、いずれも数時間?数日で軽快します。
3.全ての方に十分な治療効果が見込めるわけではない
他の治療と同様、完全な徐痛や治癒を保証できるものではありません。
4.自由診療のため、難治性足底腱膜炎以外の治療費は自己負担となります
<機種の紹介>
https://shockwave-physio.com/focus/
当院では最新機器である集束型の体外衝撃波疼痛装置「BTL-6000 フォーカス」を導入しています。
「体外衝撃波疼痛治療装置」は、厚生労働省の薬事承認を取得した医療機器で、本機器は0~27mJ/mm²まで設定可能な国内において最大出力の体外衝撃波疼痛治療装置であり、幅広い焦点範囲(0-65mm)に対応しており、表層から深部までの組織が治療可能となります。
圧迫骨折のための採型によるコルセット、外反母趾や扁平足、変形性膝関節症に対する足底挿板、変形性足関節症のためのインソール、サポーターなどオーダーメイドの装具を作製しています。
当院では火曜日、金曜日午後4時より型取り、作成の相談を行なっております。
装具治療は医師の診察による作成指示と予約が必要となります。
骨折の治療には、保存治療と手術治療があります。骨折のズレが少ない場合にはギプスでの固定が基本となります。ただ、骨折後の治る速さは個人差があり、時に長期間の固定(ギプスなどによる外固定や手術による内固定)を要することもあります。
しかし、近年、超音波を用いて骨折をより短期間で治す技術(超音波骨折治療法)が開発され、その技術を利用した治療器具が作られました。
超音波骨折治療は正式には低出力超音波パルス治療といいます。
英語ではLow Intensity Pulsed Ultra-Soundとなり、医療現場では略してLIPUSと呼んでいます。
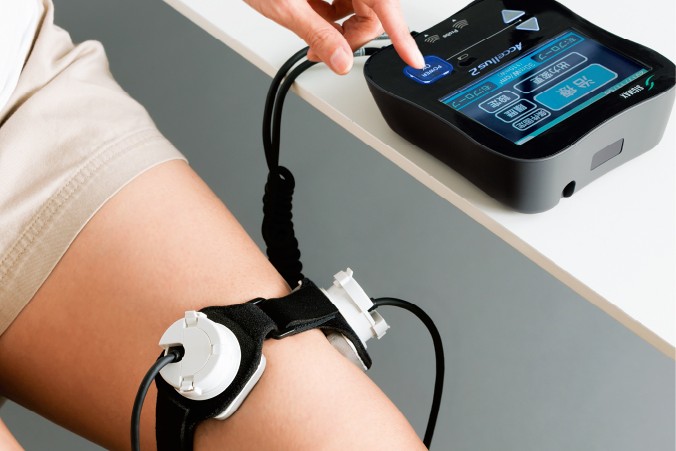
骨折の治療に「アクセラス2」を用いると、用いなかった場合と比べて骨折の治療期間を約40%短縮できたとの学術データもある先進医療の一つです。
骨折のある部位に超音波を与えることによって、骨の形成を促進し、早期の社会復帰、スポーツ復帰を目指します。
例えば、通常治るまでに60日かかる骨折でもアクセラス2を毎日使用すると平均36日程度で治ることが期待できます。
自由に動ける時間が増えれば、仕事や日常生活で大きなメリットが得られますし、外固定期間の短縮による筋力低下や関節拘縮が最小限で抑えられるメリットを考えると、この24日間の時間短縮効果は非常に大きいと言えます。
一般的な骨折治療では、整復、固定後に数週間かけて骨が癒合を待ちます。
しかし近年、超音波を当てることにより、細胞が活性化され、自然治癒力が高まり、骨折の治癒を促進させられることがわかり、治療器として応用されるようになりました。
この治療で用いられる超音波は、非常に低出力の超音波です。
超音波を1秒間に1000回パルス状にして照射することが特徴で、パルス状の超音波による力学的刺激が骨融合を促進する効果があると言われています。
この治療法の効果は複数の臨床経験で証明され、海外で行われた調査で、骨折の治癒時間を約4割短縮する効果が証明されております。
超音波骨折治療器「アクセラス2」は、骨折部位に1日1回20分、
低出力超音波パルス(Low Intensity Pulsed Ultrasound、略称「LIPUS(リーパス、ライプス)」)という微弱な超音波を照射することで、
正常な骨折治癒が加速・促進され、骨癒合までの日数の短縮効果が期待できると言われています。
背術において痛みや違和感等もありません。
骨折治癒のスピードを早め、早期の「仕事復帰」「学校復帰」「スポーツ復帰」「日常生活復帰」「ギプス除去」を可能にします。
治療期間やギプス固定期間が短くなることは筋力低下や関節可動域の低下を最小限に抑えることができます。
骨折の早期治癒、早期骨癒合、早期仕事復帰、早期スポーツ復帰、早期ギプス除去等をご希望の方は、できるだけ毎日ご来院いただき、超音波骨折治療(アクセラス2)を受けていただくことをお勧めします。
超音波骨折治療器「アクセラス2」は、当院リハビリ室に設置しております。「アクセラス2」のご利用で毎日通院いただくことも可能です。
万が一、不幸にも骨折されてしまった方は、当院の「アクセラス2」を十分に活用し、早く骨折を治して、自由な時間を取り戻しましょう。
骨折は通常、数ヶ月~半年位で骨がくっつき、治るものです。
しかし、中には、なかなか治らないものもあり、偽関節、遷延治癒などと呼ばれます。
骨折の部位、骨折部のずれが大きい、周辺の筋肉や靱帯などが損傷している場合など骨折のしかたによっては、治癒にかかる期間が一般的な骨折にくらべて長引くこともあります。
このような難治性骨折にも超音波骨折治療法は効果的で、大学病院や一般の病院でも盛んに行われています。
また、早期にスポーツ活動への復帰を求められるスポーツ選手の骨折治療等でもよく用いられている治療法です。
治療にかかる時間
1日1回10~20分(部位・骨折の状況によります)
連日の使用が推奨されますので、毎日通院していただけます。
初めて事故にあわれた方は、これからどうしたらよいのか、知らないことも多いと思います。 また、痛みに加えて、不安や精神的な苦痛を感じていらっしゃると思います。事故に合われた方のお役に立つことができれば幸いです。
交通事故の治療は迅速に治療を開始することで、症状の改善が得られやすくなります。
逆に、事故から時間が経過すると症状が強くなり、長引く傾向にあります。
また、事故との因果関係の証明も難しくなります。
そのため、事故に遭われたらすぐに保険会社に連絡した上で整形外科受診をお願い致します。

①問診と整形外科専門医による問診、触診、レントゲンや画像検査を行います。
症状など必要に応じて、連携医療機関に紹介し、MRIやCTの撮影も行います。
画像では現れて来ない筋肉の硬さや張りなども診察します。
②リハビリ専門の理学療法士によりリハビリテーションを行います(運動器リハビリテーションについて)。
交通事故後の患者さんでは多くの場合痛みがある部位の筋肉の硬さが出ていることが多く、痛みのある部位のリラクゼーションから開始します。
痛みが治まってきたら、適切な運動指導を行います。
③電気・温熱治療等の物理療法を行います。
リハビリスタッフによる運動指導と電気による物理療法を組み合わせて行うことで、さらに効果を発揮します。
※②と③は順番が異なる場合、併用する場合もあります
④痛みが残存した場合、痛みが限局している場合にはハイドロリリース注射(ハイドロリリースについてはこちら)や、体外衝撃波などを行います。
⑤当院では慢性化しそうな痛みに対し、上記の様な治療を組み合わせ、症状の慢性化、難治化を防ぐよう努めております。しかし、残念ながら症状が残存した場合(目安として6カ月程度)、「症状固定」として後遺症診断書の作成を行います。保険会社からの回答書の作成など丁寧に対応を心がけ、できるだけ正確な記載をするように配慮しております。
交通事故の多くは全く予期せぬ状況から、瞬間的にとても大きな力が加わることで起こります。
車と車の交通事故の場合は、首、腰などに症状が出ることが多く、首の場合は「頸椎捻挫(以前はむちうちとも呼ばれていた)」、腰部では腰椎捻挫などが多くみられる外傷です。
車と人・バイク・自転車の場合は、打撲、傷などが多く、中には骨折など重大な外傷が起こることもあります。
①後から症状が出ることが多い
受傷直後はなんともなかったけど、翌日あるいは数日後から痛みが出てきたということがよくあります。
②症状が長引くことがある
レントゲンなどの画像で異常がないにも関わらず、首、腰の痛み、頭痛などが長引くことがあります。また、仕事・家事の負担で悪化したり、気候に左右され波があることもあります。ある日突然すっかり治ることはありませんが「薄皮をはぐように」、というようにほとんどは次第によくなってきますので焦らず治療を続けましょう。
③痛みが強い
首や腰などの痛みが強く出やすいです。 これも車同士の事故の場合、不意に、そして瞬間的にかかる力が大きいためと思われます。
④精神的なストレスの関与もある
症状が長引きやすいことにも関連しますが、交通事故にあった患者さんは精神的に大きなストレスを受けることになります。慣れない警察や保険会社への対応、事故の相手への対応などがあり、どうしても「ぶつけられた」という思いを抱いての治療になります。こうした感情的要因(自分は全く悪くないのに怪我をさせられた、とか相手や保険会社の対応など)で痛みが長引きやすいことも統計的に知られています。落ち込まず、あまり痛みに気を取られすぎないことも大事です。
首の痛み(むち打ち)、腰の痛み、頭痛、吐き気、耳鳴り、張り感、動かしにくさ、手足のしびれなどが出ることがあります。
レントゲンやMRIなどで異常がない場合も多く、画像的には症状の説明が困難な場合が多いです。
痛みが強い時期は痛み止めや湿布などを使用したり、筋緊張を緩和する薬を使用したりして痛みを取り除きます。
首や腰などの患部には、筋肉の硬さや張り感が出ることが多く、運動器リハビリテーション(運動器リハビリテーションについて)でリラクゼーションやストレッチなど運動指導を行ったり、物理療法(物理療法について)を行うことで、筋緊張を緩和して痛みを軽減させます。
痛みが限局し、長引く際には局所へのハイドロリリース注射(ハイドロリリースについて)等も行なっていきます。
治療が長くかかることもありますが、少しずつ症状の緩和が得られます。
整形外科と接骨院などの医療類似行為業を併用で通院することは、当院では推奨しておりません。
併用で通院することは、当院では推奨しておりません。
「早く良くなりたい」というお気持ちは理解いたしますが、複数個所の通院は、状態が悪化した場合、どちらの施設が原因か判断が出来なくなるためです。また、患者さんが受ける治療(施術)が不明なため、治療に対して責任が持てないためです。接骨院やマッサージ・鍼灸院などへ医療類似行為業の通院に関しては、こちらで同意書や指示書の発行はいたしません。
接骨院に通院されている方で、レントゲンなど画像検査や診断書が必要になった場合は、接骨院では行うことはできませんので整形外科を受診してください。
なお、当院から接骨院へのレントゲンなどの画像の貸し出しは行っておりません。
症状が残存した方は、自賠責保険が終了するタイミングで後遺症診断書を作成する可能性があります。
後遺症診断書は接骨院では作成することができず、接骨院の受診のみで整形外科へ定期的に通院していなければ事故からの経過がわからないため作成することができません。
当院は、接骨院を継続するための診察の役割は担っておりません。
接骨院を継続するために、当院に月に1回受診することや診断書作成を依頼することはご遠慮ください。
接骨院との併用を希望される場合は、お断りをさせていただく可能性がありますので、ご了承ください。
保険会社さんから当院に受診することをお伝えいただくようにお願いいたします。
受診される前に保険会社さんから当院にご連絡いただければ、患者さんの窓口での負担はありません。
保険会社さんの連絡の前に受診をされた場合は、一旦治療費の一時金(1万円)をお支払いいただきます。
保険会社さんから連絡があった後に、領収書をお持ちいただき一時金を返金とさせていただきますので、ご了承ください。
領収書は大切に保管をお願いいたします。
警察に提出する診断書の作成について。
警察の事故処理は物損事故と人身事故に分かれます。事故発生時に警察が処理をしても一旦は物損事故として処理されます。
※人身事故にするには必ず医師の診断書の提出が必要です(接骨院等では発行できません。通常整形外科になります)。
診断書を提出していないと警察の「人身事故証明書」が発行されませんので、保険会社の対人保険の補償を受けることが出来なくなる場合がありますのでご注意ください。
※事故後何日も過ぎてから受診すると、事故の因果関係から警察が受付してくれなかったり、保険会社が補償してくれなかったりすることもあります。(後でトラブルになったケースもあります)
※診断書が必要な方は出来るだけ早く(原則として事故日から一週間以内)管轄警察へ提出して下さい。
※診断書は原則としてどこかの病院/医院から一通だけ提出しておけば済みます。
※「人身事故証明書」は損害保険会社が取り寄せ、必ず当事者名等を確認します。
事故後接骨院に通院。具合が悪く仕事を休んでいたがその分の休業証明をして欲しい、と日が経ってから受診される方がおりますが、過去の当院で診察していない分の証明はできません。ご了承ください。
労働者の方は仕事中のケガ、通勤・帰宅途中のケガは労働者災害補償保険法に規定されている労災保険により優先的に補償を受けることが出来ます。公務員は公務災害補償法による補償を受けます。
当院は労災保険指定医療機関に指定されているため、仕事中のケガ、通勤・帰宅途中のケガは外来治療、入院治療ともに無料で治療を受けることができます。労災保険では治療費だけでなく仕事を休んだ場合の休業補償も受けることが出来ます。
治療費の補償には所定の用紙が労働基準監督署に用意してあり、仕事中のケガの時は通常は「様式5号」という用紙、通勤・帰宅途中のケガの時には「様式16号の3」という用紙を当院にお出し下さい。
企業は労働基準法により仕事中のケガは労働者を保護しなければなりません。企業の義務として、労災保険は個人単位でなく事業所全体として加入しますので、パートやアルバイトの方々も適用を受けます。 よく勘違いして仕事中のケガで健康保険を使用して下さいという方がおられますが、仕事中のケガは健康保険の方では医療費を負担してくれません。従って労災保険を使わない場合は、事業所の義務として労働者の医療費を全額を現金で負担するのが正しい方法となります。 労働中のケガを故意に隠したりしますと「労災かくし」となり、悪質な場合は事業所が罰金等のペナルティーを受ける場合があります。
※尚、仕事中でも加害者のいる交通事故のケガについては、原則として自賠責保険や任意保険を優先して使用することになります。

医療機関で労災保険による治療を行うための手続きとして、下記の書類を提出して頂く必要があります。
※記載漏れ・押印漏れ等があると使用できません。
5号様式 : 仕事中のケガで初めて医療機関にかかる場合
6号様式 : 仕事中のケガで別の医療機関に転院した場合
16号様式の3 : 通勤中のケガで初めて医療機関にかかる場合
16号様式の4 : 通勤中のケガで別の医療機関に転院した場合
労災事故はの突然起こることが多く、書類が全て揃わないうちに当院へ受診された場合でも、必要な治療は行います。労災とされ労災関連書類を提出されるまでは一時負担金(1万円)をお預かりし、書類が整った後に一時負担金を返金いたします。労災保険の適用についてはお勤め先の労災ご担当者とよくご検討ください。
© はやみ整形外科クリニック, All Right Reserved.